Com o advento da ósseo-integração foi possível devolver a função e a consequente estética ao paciente por meio de próteses implanto suportadas. Uma prótese implanto-suportada permite uma função muscular normal. O implante estimula o osso a manter suas dimensões de uma maneira similar à dos dentes naturais sadios, além de estável e retentiva, melhora o conforto oral (MISCH, 2008).
O fenômeno da ósseo-integração foi descoberto pelo professor Per-Ingvar Branemark, através de um estudo da micro-circulação sanguínea com uma câmera de observação em titânio, inserido em tíbias de coelho. Sendo que o metal e o osso se integravam e não havia rejeição. Segundo Branemark, a osteointegração define-se como uma conexão direta estrutural e funcional entre o osso vivo, ordenado, e a superfície de um implante submetido a carga funcional (BRANEMARK, 1987).
Na implantodontia, a osseointegração representa a ancoragem direta de um implante por formação de tecido ósseo ao redor do implante, sem crescimento ou desenvolvimento de tecido fibroso na interface osso-implante. Este deve ser capaz de suportar carga funcional normal, sem provocar dor e inflamação. Existem alguns aspectos biológicos e mecânicos importantes a serem considerados em relação a reabilitação oral com sistemas de implantes. Sendo estes determinantes para o processo de ósseo-integração: (1) Material, desenho e condições da superfície do implante, (2) o tecido ósseo e a ósseo-integração (fisiologia e reparação), (3) a técnica cirúrgica e as (4) condições de carga do implante (CARVALHO, 2015).
Material, desenho e condições da superfície do implante
O titânio é considerado o material de eleição para a maioria dos sistemas de implantes e possui características específicas, como estabilidade, energia de superfície, biocompatibilidade e maleabilidade.
A estabilidade se dá pela formação de uma camada estável de óxidos(filme), formada quando do corte da peça de titânio e sua exposição ao oxigênio do ar ou ainda por fluídos fisiológicos. Esse filme de óxido formado na superfície do titânio oferece resistência a corrosão e impede a sua degradação. Os eventos primários após a instalação de um implante, como a interação sanguínea (adesão plaquetária e fribrinogênio) e outros elementos do corpo, dependem principalmente da superfície do filme do óxido de titânio (TiO2) (TEXTOR, 2001).
A energia superficial permite o espalhamento do sangue na superfície (tratada ou não) do implante de forma homogênea, facilitando a adesão da rede de fibrinas e proliferações celulares (biocompatibilidade). A superfície do titânio possui capacidade de receber diferentes tratamentos com o objetivo de melhorar a sua interface, aprimorando o resultado da ósseo-integração (CARVALHO, 2015).
Em relação aos processos de modificação da superfície dos implantes, podem ser por adição ou subtração. O método por adição se dá por meio de revestimento do implante com partículas de titânio ou hidroxiapatita, conhecido como plasma spray. O método de subtração é por remoção superficial da camada superficial por meios físicos e/ou químicos, como jateamento, modificação por feixe laser e ataque ácido.
Ainda não existe na literatura uma unanimidade em relação ao melhor tipo de tratamento de superfície, sendo que a ósseo-integração pode ocorrer tanto em superfícies tratadas ou não, contudo, o tratamento de superfície parece promover um melhor resultado da ósseo-integração, principalmente no estágio inicial, acelerando o tempo de cura e permitindo o carregamento antecipado dos implantes, garantindo assim, maior conforto ao paciente e otimizando o tempo do cirúrgião-dentista (SILVA, 2016).
Tecido Ósseo
O tecido ósseo é formado principalmente de colágeno do tipo I e hidroxiapatita, e quando maduro (lamelar), pode ser classificado de acordo com a sua organização estrutural: cortical (compacto) e trabecular ou medular(esponjoso). O osso cortical possui aproximadamente cerca de 80% a 90% de volume calcificado e o trabecular certa de 15% a 25%, assim o osso cortical possui uma maior densidade e menor porosidade que o osso trabecular. Em direção ao longo eixo do osso cortical encontram-se os canais de harvers e perpendicular ao longo eixo, os canais de Volkmann, por onde passam vasos e nervos.

Estruturas do tecido ósseo.
Observe as fibras de sharpey entre o osso cortical e o periósteo.
Canais de Harvers (harvesiano): Em direção ao longo eixo do osso
Canais de Volkmann: Perpendicular ao longo eixo do osso
(fonte: NANCI, 2013)
O osso cortical desempenha fundamentalmente o papel de suporte e proteção e sofre menos remodelação, já o osso trabecular possui uma maior capacidade metabólica e maior atividade de remodelação, remodelando mais rápido que o osso cortical. Essa remodelação também permite que o osso tenha uma função de reservatório de cálcio.

Corpo da Mandíbula, a camada externa do osso cortical e a interna trabeculada podem ser diferenciadas nitidamente.
(fonte: NANCI, 2013)
Em 1985, foi proposta por Lekholm e Zarb, uma classificação, que avalia a proporção relativa do osso cortical e trabecular:
- Tipo 1 : osso compacto homogéneo
- Tipo 2: osso com uma camada fina de osso compacto à volta de um núcleo de osso trabecular denso
- Tipo 3: osso com uma camada fina de osso cortical à volta de osso trabecular denso, com resistência favorável
- Tipo 4: osso com uma camada fina de osso cortical, com um núcleo de osso trabecular de baixa densidade
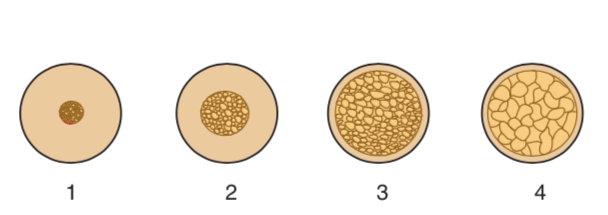
Ossos tipo 1, 2, 3 e 4 respectivamente.
O osso do tipo 2 é considerado por muitos autores o tipo de osso ideal para a colocação de implantes, devido a espessura considerável do osso cortical que permite uma boa estabilidade primária e o osso trabecular que possui maior vascularização, comparado ao tipo 1.
O tipo de osso 2 é mais característico na região anterior da mandíbula (66%), seguida da região posterior (50%). Na maxila, o osso do tipo 3, é considerado o mais prevalente na região anterior (65%), seguida da região posterior (50%)
(Fonte: MISCH, 2008).
Processo de ósseo-integração
A formação do coágulo sanguíneo após o preparo cirúrgico na interface osso-implante e sua retenção na superfície do implante é considerado um pré-requisito para a ósseo-integração. Após a instalação do implante, células osteogênicas (mesenquimais), através de uma rede de fibrina migram em direção a superfície do implante, colonizando-o rapidamente, essas células diferenciam-se em odontoblastos, que irão produzir uma matriz orgânica óssea, que posteriormente irá se calcificar.
A diferenciação e o desenvolvimento dos osteoblastos pelas células osteogênicas são dependentes da liberação de fatores de crescimento osteoindutores e osteopromotores (GF), como: proteínas ósseas morfogenéticas (BMP) , fatores de crescimento semelhantes a insulina (IGF), fatores de crescimento derivados de plaquetas (PDGF) e fatores de crescimento de fibroblastos (FGF) (LINDHE, 2010).
A matriz orgânica óssea é constituída principalmente de colágeno do tipo I (85%), colágeno tipo III e V (5%). O restante são proteínas não colágenas.
Após a mineralização/calcificação da matriz óssea, regulada por proteínas e enzimas, principalmente a fosfatase alcalina, os odontoblastos ficam presos à matriz, amadurecendo-se em osteócitos. Assim o novo osso é formado rapidamente, apresentando um espaço medular mais amplo, permitindo a fixação biológica do implante, garantindo a ancoragem tecidual.
Uma vez que ocorreu a formação óssea inicial, sob o estímulo de carga no implante, ocorrerá a remodelação óssea e o osso neoformado vai sendo gradativamente substituído por osso lamelar (maduro), com maior resistência às forças mastigatórias (ROCHA, 2013; MIYASHITA, 2016).
Remodelação Óssea
A remodelação óssea é de fundamental importância para a estabilidade secundária do implante em longo prazo e inicialmente são influenciados principalmente pela estabilidade biomecânica do implante no local de cicatrização.
O remodelamento permite a substituição do osso imaturo em osso lamelar e envolve os processos de reabsorção e formação (aposição) óssea, objetivando uma maturação e consequente melhoria de qualidade do tecido. A atividade de formação do tecido ósseo está sempre associada a reabsorção óssea, iniciada pelos osteoclástos, que após a sua ativação ocasiona a reabsorção óssea e com a ativação dos osteoblastos ocorre a formação de um novo tecido ósseo (ROCHA, 2013).
O ciclo de remodelamento ósseo inicia-se com o recrutamento dos pré-osteoclastos (origem hematopoiética) para o local de reabsorção e diferenciam-se em osteoclastos ativos e iniciam a reabsorção com a secreção de enzimas ácidas e hidrolíticas degradando os componentes orgânicos e inorgânicos da matriz óssea, formando uma lacuna de reabsorção. Após a apoptose sofrida pelos osteoclácitos, ocorre o recrutamentos dos pré-osteoblastos (origem mesenquimal), estimulados pela presença do fator de crescimento transformador beta (TGF-b) e das proteínas morfogenéticas ósseas (BMP´s), liberados no processo de reabsorção. Os pré-osteoblastos diferenciam-se em osteoblastos e ocupam a lacuna de reabsorção secretando matriz orgânica óssea que posteriormente será mineralizada. Após a mineralização da matriz óssea, os osteoblastos ficam aprisionados e diferenciam se em osteócitos.
Estabilidade Primária e Secundária
A ausência de mobilidade do implante logo após a sua instalação obtida pela macro-retenção mecânica entre a interface do implante e o leito receptor é conhecida como estabilidade primária. E é dependente da quantidade ou qualidade óssea, do desenho do implante e a técnica cirúrgica. É um pré-requisito para o processo ósseo-integração e pode ser avaliada clinicamente no momento da instalação do implante pelo torque de inserção, teste de percussão ou pela análise de frequência de ressonância (AFR). A avaliação pelo torque de inserção é possível realizar somente na fase de instalação do implante e a AFR em todas as fases do tratamento.
Uma vez atingida a estabilidade primária, com a ósseointegração, deverá ocorrer a estabilidade secundária a partir do contato da superfície do implante com o osso neoformado, sem crescimento ou desenvolvimento de tecido fibroso na interface osso-implante. Assim a estabilidade secundária é obtida após a reparação e remodelamento ósseo em resposta ao trauma cirúrgico.
Crescimento Ósseo
Os mecanismos/fenômenos biológicos do crescimento/regeneração óssea com o uso de enxertos, podem ocorrer por osteocondução, osteoindução e osteogênese. Como osseopromotores temos as membranas (Geistlich Bio-Gide® ) ou barreiras, com permeabilidade seletiva ou não. Quanto a origem os biomateriais podem ser divididos em: (1) Autólogo (autógeno): Biomaterial obtido do próprio paciente (2) Alógeno/Homólogo (aloenxerto): Obtidos de seres de mesma espécie, (3) Xenógeno/Heterólogo (xenoenxerto): Biomaterial obtido de outras espécies e (4) Aloplásticos: Materiais inorgânicos (origem mineral) ou sintéticos (Pilger, 2018).
A osteocondução funciona como um arcabouço que irá dar suporte a neoformação e crescimento ósseo. A Matriz inorgânica favorece a proliferação de células osteoprogenitoras e posterior aposição de tecido ósseo novo. Os biomateriais que representam essas características são os autógenos, aloenxertos(Homógenos), aloplásticos, heterógenos (heterólogos) e necessitam de leito ósseo. Quando colocados em outros tecidos, ou são incapsulados ou permanecem inalterados.
A osteoindução estimula ao recrutamento e a diferenciação de células mesenquimais em células osteoprogenitoras. A remodelação ocorre por meio de atividade osteoclástica, diferenciações celulares e produção de novo osso. É a formação de novo osso a partir de céulas osteoprogenitoras, derivadas das células mesenquimais. Como exemplo temos os biomateriais de agregados leucoplaquetários (L-PRF), proteína óssea morfogenética 1, 2 (BMP-1,2) e osso autógeno.
A osteogêsese é alcançada pelas células viáveis transplantadas (osteoblastos e osteoprogenitoras). Sendo o osso autógeno, o único material com propriedades osteogênicas. Promove a reparação rápida dos tecidos, ausência de resposta imunológica e infecções cruzadas entre doador e receptor. A proteína óssea morfogenética (BMP), que é encontrada comumente no osso, é considerada o responsável primário pela ativação dos osteoblástos.
Assim, a neoformação óssea depende de alguns fatores determinantes como: estabilidade da interface, vascularização, células formadoras de osso, fatores osteoindutores (BMP, PRF) e o arcabouço de sustenção para promover a osteocondução.
Tipos de Enxerto | Osteocondução | Osteoindução | Osteogênese |
| Autógeno (humano) | Sim | Sim | Sim |
| Homógeno (Doador Humano) | Sim | Não | Não |
| Heterógeno (Doador Animal) | Sim | Não | Não |
| Alopástico (Sintético) | Sim | Não | Não |
| BMP´s/PRF | Não | Sim | Não |
Técnica Cirúrgica
A cirurgia para a instalação de implantes deve ser o mais conservador e menos traumática possível, com ausência de inflamações agudas. O calor gerado pela fresagem na preparação do tecido ósseo pode produzir certo grau de necrose. Sendo o limiar da temperatura em 47º C por minuto, assim é importante considerar: utilização de fresas em bom estado de corte e conservação, irrigação adequada, velocidade e torque do motor cirúrgico corretamente programados, tempo de fresagem e a qualidade do tecido ósseo para que não haja injúria térmica e comprometimento do leito receptor e da consequente ósseo-integração.
Condições de carga do Implante
O plano de oclusão tem um papel fundamental no sucesso ou fracasso das próteses sobre implantes. Na dentição natural o ligamento periodontal exerce uma função de absorção dos choques relacionados a forças oclusais e na ausência deste, como ocorre com os implantes ósseo-integráveis, as forças são transmitidas diretamente ao osso e se houver uma força oclusal excessiva poderá ocorrer a perda da ósseo-integração. Assim as próteses sobre implantes devem ter características distintas, como ponta de cúspide em fundo de fossa (direção axial), baixa inclinação das cúspides e tamanho reduzido das coroas dos dentes posteriores em relação ao plano oclusal para evitar contato nos movimentos de lateralidade.
O esquema oclusal ideal para próteses sobre implantes em protocolo ou overdentures é tida como balanceada bilateral mutuamente protegida. Nos casos de implantes unitários, as cargas oclusais sempre que possível devem ser direcionadas no longo eixo do implante e um pequeno alívio pode ser realizado entre as faces oclusais dos implantes e do dente antagonista sem promover desvios mandibulares para frente ou lateralmente (ROCHA, 2013).
Referências
BRANEMARK PI, Zarb GA, Albrektsson T in Introdución a la Oseointegración. Prótesis Tejido-lntegradas- La oseointegración em la Odontologia Clinica- Cap. I pág. 11-76, 1987
Misch, Carl E. Implantes Dentais Contemporâneos. Ed Santos, 3ª. Ed – 2008
MIYASHITA, Eduardo; PELLIZZER, Eduardo Piza; KIMPARA, Estevão Tomomitsu. Prótese sobre Implante Baseado em Evidências Científicas. São Paulo: Editora Napoleão, 2016.
ROCHA, Paulo, Vicente. Todos os Passos da Prótese sobre Implantes, do planejamento ao controle posterior. São Paulo: Editora Napoleão, 2013.
CARVALHO, Paulo Sérgio Perri de; PONZONI, Daniela. Anatomia e biologia óssea. In: Fundamentos em implantodontia: uma visão contemporânea[S.l: s.n.], 2015.
TEXTOR, M., SITTIG, G., FRAUCHIGER, V., TOSATTI, S., et al. Properties and biological significance of natural oxide films on titanium and its alloys. In titanium in Medicine. Springer Edited. Berlin-Heidelberg: 2001. 172-224 p
SILVA, Fabrizio Lorenzoni e et al . Tratamento de superfície em implantes dentários: uma revisão de literatura. RFO UPF, Passo Fundo , v. 21, n. 1, abr. 2016 .
LINDHE, J.Tratado de periodontologia clínica e implatologia oral, 5 o ed., Ed. Guanabara Koogan, Rio de Janeiro, 2010.
NANCI, Antonio. Ten Cate histologia oral: desenvolvimento, estrutura e função. 8. ed. Rio de Janeiro: Elsevier, 2013
